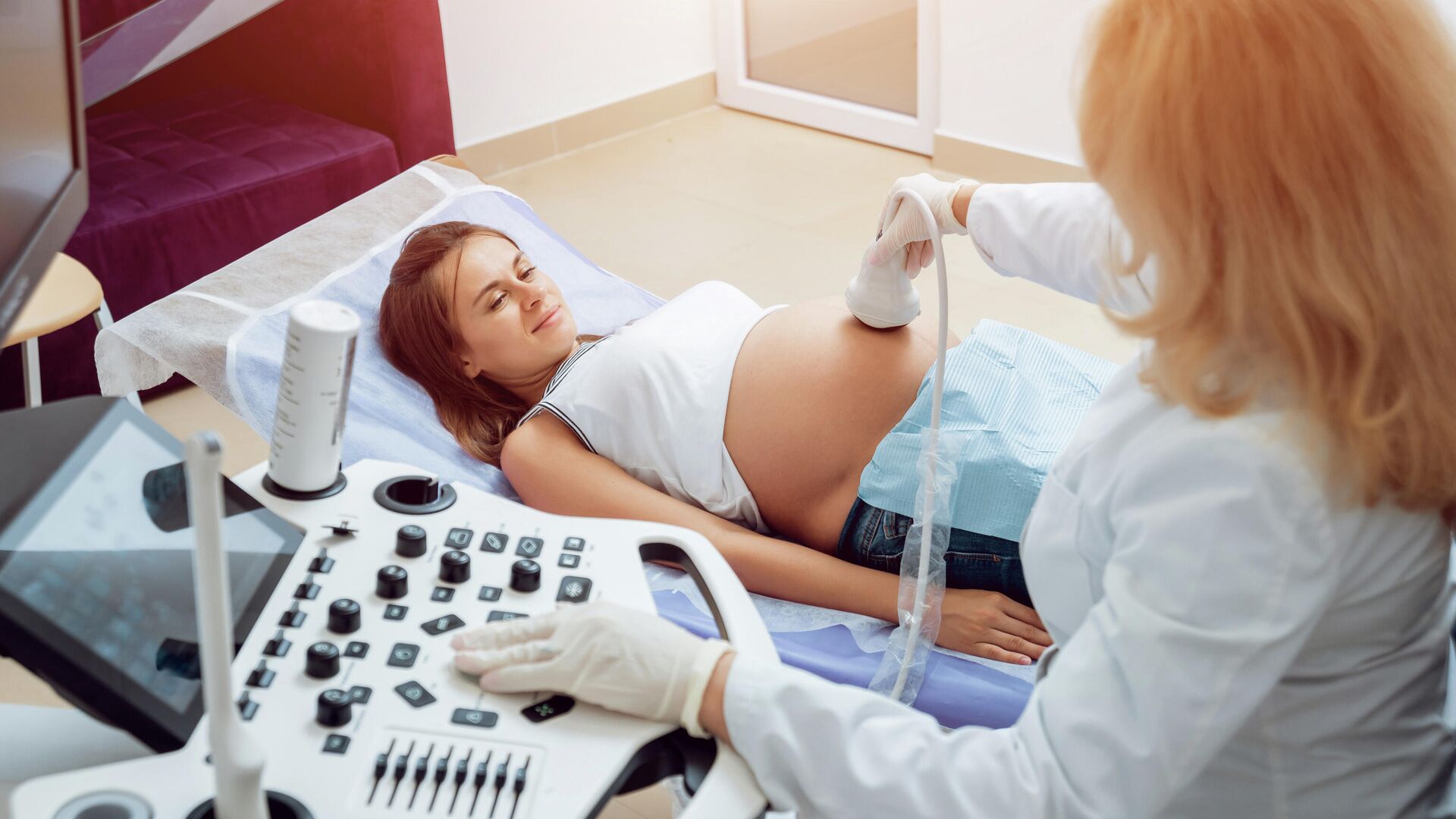
МОСКВА, 13 дек — РИА Новости. Исключить или предположить возможные патологии будущего ребенка позволяет скрининг на разных сроках беременности. Комплексное дородовое обследование включает УЗИ плода и биохимический анализ крови. О том, сколько раз и на каких неделях беременности делают скрининг, как проходит процедура — в материале РИА Новости.
Что такое скрининг
Скрининг в медицине — широкое понятие, подразумевающее исследования для установления возможных отклонений тех или иных показателей от нормы. Такой метод не дает стопроцентной гарантии того, что у человека не разовьется патология, но помогает минимизировать возможные риски для здоровья. На основании скринингового исследования проводят углубленную диагностику.
Зачем делают
Довольно часто между понятиями "скрининг беременных" и "УЗИ" ставят знак равенства. Однако при первом скрининге врачи рекомендуют расширенное обследование, включающее помимо УЗИ-диагностики анамнез, данные текущего осмотра и биохимические анализы крови. Решение провести комплексную процедуру продиктовано заботой о здоровье будущего ребенка и его матери. Нередко на этом настаивают сами пациентки — для уверенности в нормальном протекании беременности.
Скрининг позволяет уточнить возможные риски для ребенка:
«
"УЗИ — безопасный метод исследования при соблюдении требований к проведению процедуры, — пояснила Анна Калинина, врач УЗИ, акушер-гинеколог. — В ходе диагностики мы получаем очень ценную информацию, которая позволяет выявить пороки развития, провести их профилактику".
"Сейчас чаще поднимается вопрос этического характера, связанный с тем, что медицинское обследование — это не развлечение и не фотография с УЗИ на память, о чем порой просят сами пациентки", — добавила эксперт.
В случае подозрений на отклонения врач назначает дополнительные исследования, уточняет диагноз, определяет схему лечения. Пациентки, входящие в группу риска, находятся под особым наблюдением до самых родов.
Какие виды бывают
В зависимости от особенностей здоровья пациентки врач может назначить разные виды скрининга: на венозные осложнения, на сахарный диабет, на преэклампсию. С 2022 года в России планируют делать скрининг беременным на наличие у плода спинальной мышечной атрофии.
Самыми важными принято считать пренатальные скрининги первого и второго триместров, определяющие принадлежность к группе риска — кругу пациенток, у которых высока вероятность рождения ребенка с патологией.
© Depositphotos.com / Varavin88
Беременная женщина держит в руках снимок УЗИ
До 2021 года обязательным было трехкратное УЗИ, но, согласно приказу министерства здравоохранения № 1130н от 20 октября 2020 г., норматив изменился. Как рассказала РИА Новости Анна Калинина, теперь законодательно закреплена необходимость двукратной УЗИ-диагностики:
"Обязательными сейчас являются скрининги на 11 – 14 и 19 – 21 неделях беременности. Ранее, до 2021 года, УЗИ делали и в третьем триместре в период с 30 по 34 неделю. Сейчас такая диагностика проводится только по показаниям. Хотя до сих пор идут споры о том, стоило ли исключать третье УЗИ из списка обязательных".
Какие нарушения показывает
Пренатальный скрининг позволяет если не обнаружить, то заподозрить отклонения в генетическом развитии плода. Речь, в первую очередь, о трисомии — наличии трех гомологичных хромосом вместо двух парных, что приводит к серьезным порокам умственного и физического развития.
При возникновении дополнительной хромосомы у ребенка может развиться:
- Синдром Дауна, лишняя хромосома в 21-й паре. Диагноз уточняют в первом и втором триместрах. Довольно распространенное заболевание: один случай на каждые 700-800 родов. Детей с синдромом Дауна отличают, помимо задержки развития, функциональные нарушения слуха и зрения. Основная причина, способная привести к развитию патологии, — возраст матери: у женщин старше 40 лет вероятность рождения больного ребенка в девять раз выше, чем у 30-летних.
- Синдром Эдвардса, диагноз также уточняют в первом и во втором триместрах. Третья хромосома возникает в 18-й паре. Заболевание встречается нечасто: один случай на каждые 3000. Дети рождаются с многочисленными дефектами, неправильно расположенными внутренними органами, аномалиями в строении черепа, с умственной отсталостью. Смертность на первом году жизни составляет от 90 до 95%, 60% больных не доживают до четырех месяцев.
- Синдром Патау, лишняя хромосома в 13-й паре. Очень редкая патология (один случай на 7500 родов), характеризующаяся нарушениями в строении и развитии нервной, зрительной, мочевыделительной систем, опорно-двигательного аппарата, физического строения (маленький череп, дополнительные пальцы, расщелины неба, губ и пр.). Большая часть детей с таким диагнозом (95%) умирает в первые несколько месяцев — год жизни. Меньший процент доживает до пяти лет, минимальный — до 10 лет.
Помимо изменений хромосомного ряда в списке генетических патологий значатся:
- Синдром Корнелии де Ланге. Патология встречается крайне редко, с частотой один случай на 10000. Больные отстают как в интеллектуальном, так и в физическом развитии, им свойственны стереотипные движения и самовредительство.
- Синдром Смит-Лемли-Опица связан с нарушением метаболизма, имеет легкую и тяжелую формы. В первом случае интеллектуальные и физические нарушения почти не заметны, во втором явно выражена умственная неполноценность.
- Дефекты нервной трубки приводят порокам развития спинного мозга, позвоночника, в тяжелых случаях — к анэнцефалии (отсутствию полушарий мозга и костей свода черепа). Выживаемость минимальна: плод погибает в утробе матери или в первые несколько часов после появления на свет. Диагноз ставят во втором триместре.
- Немолярную триплодию диагностика выявляет на эмбриональной стадии. Патология встречается редко, выражается в нарушении кариотипа: вместо 46 XX (женских) и 46 XY (мужских) хромосом ребенок получает от одного из родителей двойной хромосомный набор, что итоге дает 69 XX или XY хромосом. Чаще всего плод погибает. Однако известны случаи, когда беременность сохранялась и завершалась родами. Новорожденные с немолярной триплодией имеют, как правило, недоразвитый мозг, дефекты нервной трубки, аномальное строение внутренних органов, деформацию носа, ушей.
Скрининг на разных сроках беременности — это способ выявить возможные риски развития патологий у ребенка. Но даже если результаты обследования выходят за пределы референсных значений, это не всегда говорит о наличии у плода патологии. Нельзя исключать того факта, что на результат влияют: подготовка будущей мамы, точность и аккуратность медицинских манипуляций, профессионализм врача. Если есть подозрения на наличие проблем, необходимо проконсультироваться с врачом, возможно с несколькими специалистами, и определить план дальнейших действий.

© Pixabay / StockSnap
Беременная женщина
В каких случаях нужен обязательно
Скрининговое исследование проходят все беременные. Но некоторым женщинам, направляемым на диагностику, требуется особое внимание. В эту группу входят:
- беременные, принимающие лекарства, способные оказать влияние на формирование плода;
- беременные с хроническими заболеваниями и вредными привычками;
- женщины, перенесшие на ранних сроках беременности тяжелые болезни;
- женщины, работающие или работавшие на вредном производстве, живущие в районе с плохой экологией;
- те, в чьей семье (или в семье партнера) были/есть патологии или хронические болезни;
- женщины, в анамнезе которых есть замершие беременности, преждевременные роды и выкидыши.
Также сюда попадают "возрастные" родители, когда мать ребенка старше 35 лет, а отец — старше 40 лет.
Как подготовиться к обследованию
УЗИ-диагностика и анализы — типовые процедуры, но перед забором крови из вены на определение гормонов b-ХГЧ и PAPP-A требуется определенная подготовка:
- минимум за день до анализов необходимо исключить из рациона жирные продукты;
- не употреблять газообразующие продукты (фрукты, овощи);
- за пару дней до сдачи крови отказаться от интимной близости;
- сдавать кровь натощак;
- успокоиться перед походом в процедурный кабинет, дождаться, пока все системы организма придут в состояние покоя.
Для прохождения процедур обычно назначают один день, это важно для чистоты результатов. Если рекомендации по сдаче анализов не соблюдались, показатели могут выходить за пределы нормы при отсутствии рисков. В таком случае женщину направят на пересдачу крови.
Как проходит обследование
Врач проводит УЗИ-диагностику двумя способами, не требующими от женщины особой подготовки. Первый метод - трансвагинальный, когда датчик вводится во влагалище. При втором методе — трансабдоминальной диагностике брюшной полости — врач водит датчиком по поверхности живота.
Ультразвуковое обследование уточняет срок беременности, устанавливает размеры и параметры плода, объем околоплодных вод и другие показатели, имеющие значение для нормального протекания беременности.
Скрининг по срокам
Скрининг на разных сроках беременности позволяет отследить, как развивается плод.
1 триместр
Первый скрининг делают в промежутке между 11-й и 14-й неделями, комплекс процедур включает в себя: УЗИ-диагностику, сдачу крови из вены на биохимические показатели, взвешивание и измерение артериального давления.
Что интересует врача на УЗИ:
- структура головного мозга;
- строение свода черепа (контуры костей);
- наличие носовых костей, желточного мешочка;
- толщина воротникового пространства.
В анализах крови:
- концентрация свободного хорионического гонадотропина — белка с гормональной активностью (b-ХГЧ);
- гормон РАРР-А — протеин-А плазмы. В первом триместре по этому показателю определяют синдром Дауна и другие трисомии.
Показатели b-ХГЧ и РАРР-А врач заносит в специальную программу, указывая анкетные данные пациентки (возраст, вес) и параметры плода (копчиково-теменной размер, длину носовых костей и пр.).
В рамках первого скрининга врач ставит наиболее точную дату родов и исключает либо выявляет пороки, несовместимые с жизнью: гидроцефалиию, мозговую грыжу, анэнцефалию и пр.
Примерная норма для первого триместра*
Показатели | Значение |
Бипариетальный размер, измеряется от виска до виска (БПР) | 17– 24 мм |
Копчико-теменной размер — длина от темени до копчика (КТР) | 43 – 84 мм |
Толщина воротникового пространства (ТВП) | 1,5 – 2,7 мм (не >3 мм) |
Длина кости носа | 2 – 4,2 мм |
Частота сердечных сокращений (ЧСС) | 140 – 170 в минуту |
b-ХГЧ | 50 000 – 55 000 МоМ |
PAPP-A | от 0,5 до 2 МоМ |
*в таблице приведены усредненные значения.
Беременная женщина на приеме у врача
2 триместр
Дату второго скрининга выбирают между 19-й и 21-й неделями. Женщину снова направляют на ультразвуковую диагностику и, если был пропущен первый скрининг или имеются показания генетика, на биохимическую сдачу крови.
Что на этом сроке интересует врача на УЗИ:
- масса плода, размеры головы, живота, расстояние между височными костями, длина трубчатых костей;
- состояние внутренних органов: кишечника, почек, легких, желудка;
- объем околоплодных вод (индекс амниотической жидкости);
- толщина, положение и зрелость плаценты.
В анализах крови особый интерес представляют:
- гормон b-ХГЧ;
- свободный эстриол — гормон, большая часть которого вырабатывается плацентой;
- уровень альфа-фетопротеина, показывающий новообразования в организме матери и патологии у плода.
Примерная норма для второго триместра
Показатели | Значение |
Бипариетальный размер (БПР) | 26 – 56 мм |
Длина бедренной кости (ДБК) | 13 – 38 мм |
Длина плечевой кости (ДПК) | 13 – 36 мм |
Окружность головы (ОГ) | 112 – 186 мм |
ИАЖ | 73 – 230 мм |
Длина шейки матки | > 25 мм |
b-ХГЧ | 4720 – 80100 МоМ |
Свободный эстриол | 1,17 – 3,8 нг/мл |
АФП | 15 – 27 Ед/мл |
Второй скрининг позволяет диагностировать отклонения в развитии органов брюшной полости и легких, пороки мочевыделительной системы, проблемы скелета. Анализы крови, выходящие за пределы нормы, на этом этапе позволяют заподозрить проблемы с почками, угрозу выкидыша или преждевременных родов.
«
“Комбинированный скрининг первого триместра и УЗИ второго преследуют разные цели. На первом скрининге возможно выявить риск преэклампсии (серьезного патологического состояния, с которым связана высокая перинатальная и материнская смертность) и вовремя начать профилактику. На втором скрининге, то есть после 16 недели, такая профилактика уже малоэффективна. С другой стороны, второе УЗИ позволяет выявить пороки, которые на первом неочевидны, поскольку плод маленький, некоторые органы неразвиты”, - отметил эксперт.
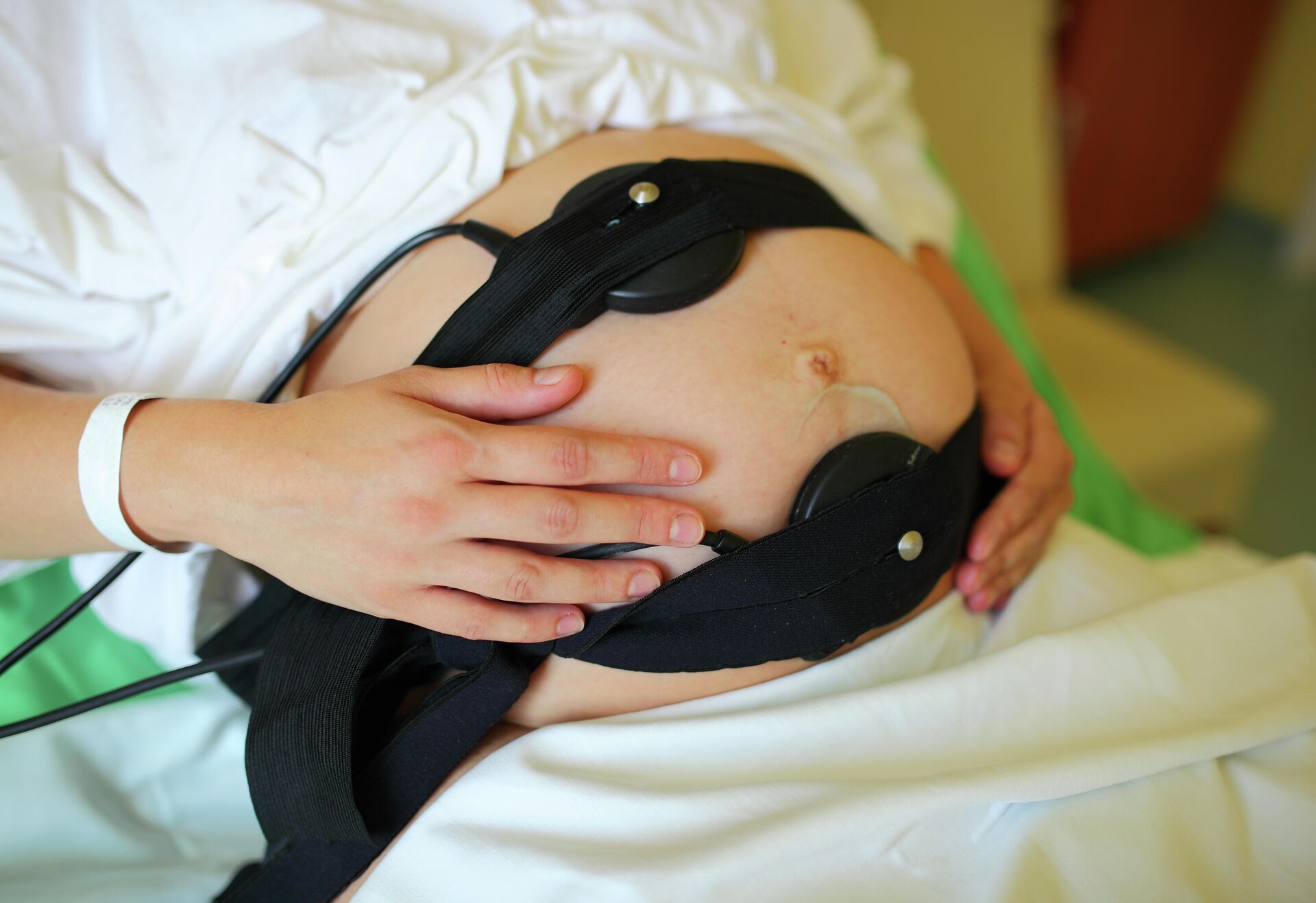
© Depositphotos.com / joruba75
Беременная женщина во время КТГ плода
3 триместр
В третьем триместре уже не нужно сдавать кровь. Скрининг на сроке между 30-й и 34-й неделями проводится по показаниям врача и состоит, как правило, из УЗИ и кардиотокографии (КТГ), измеряющей частоту сердечных сокращений.
Что важно для врача на этом этапе:
- соответствие размеров плода (длины трубчатых костей, окружности живота, бипариетального размера, лобно-затылочный размер) сроку беременности;
- состояние плаценты;
- объем околоплодных вод.
Частоту сердечных сокращений врач уточняет, чтобы понять, справляется ли плод с нагрузками, не страдает ли от нехватки кислорода.
Примерная норма для третьего триместра
Показатели | Значение |
БПР | 67 – 91 мм |
ДБК | 47 – 71 мм |
ДПК | 44 – 63 мм |
ОГ | 238 – 336 мм |
ИАЖ | 82 – 278 мм |
Толщина плаценты | 23,9 – 40,8 мм |
Расшифровка результатов
Оценку рисков после скрининга проводит специальная программа, говорит Анна Калинина:
«
"Есть несколько вариантов компьютерных программ для расчета рисков. Лучшей считается Astraia, ее используют в государственных учреждениях и некоторых частных клиниках. Для работы с Astraia врачу необходим специальный допуск".
В зависимости от результатов врач ставит низкую, пороговую или высокую угрозу развития у плода хромосомных аномалий.
Степень угрозы в каждой стране рассчитывается по-разному. В России высоким риском принято считать соотношение 1:100, когда на каждые сто родов приходится один случай генетического нарушения. При подозрении на возможное отклонение в развитии беременную могут направить на инвазивную диагностику, включающую в себя:
- забор крови из пуповины;
- анализ околоплодных вод;
- биопсию плаценты и ворсин хориона.
Полученный материал нужен для дополнительных анализов и тестов, а также консультации врача-генетика. Поскольку инвазивная диагностика предполагает нарушение естественных защитных барьеров организма и не исключает осложнений (резус-конфликта, инфицирования), то проводится только после согласия пациентки.
Забор крови для анализов
Показания и противопоказания
Пренатальный скрининг проводят согласно приказу Министерства здравоохранения и рекомендуют всем беременным. Однако в некоторых случаях врачи не назначают его из-за противопоказаний:
- наличие у беременной инфекционных заболеваний;
- отслойка плаценты;
- угроза выкидыша или преждевременных родов.
Если расширенное обследование, проведенное после скрининга, подтвердило высокую вероятность аномального развития плода или выявило угрозу для жизни матери, принимается решение о прерывании беременности.
Неинвазивное пренатальное тестирование — безопасный метод молекулярного исследования на обнаружение патологий — служит хорошей альтернативой первому скринингу в части выявления синдрома Дауна. Однако внедрение НИПТ в сферу бесплатного здравоохранения началось не так давно, потому услуга доступна клиентам частных клиник.
Где делают
Ограничений по тому, где делать скрининг на разных сроках беременности, нет. Можно пройти обследование в муниципальной больнице, можно и в частной клинике, где есть необходимое оборудование. Нередко беременные комбинируют бесплатные и платные медицинские услуги, сдавая кровь по ОМС и делая УЗИ на аппаратах с доплером и возможностями 3Д- и 4Д-съемки.
Важно, чтобы врач имел допуск к проведению процедуры, подчеркивает Анна Калинина, врач УЗИ, акушер-гинеколог:
«
"Не все врачи могут делать первый скрининг. Для этого необходимо пройти специальное обучение и иметь международный сертификат Fetal Medicine Foundation".
Если женщина доверяет своему лечащему врачу, то может, опираясь на его профессионализм и знания, следовать рекомендациям по прохождению скрининга в конкретном учреждении.